COVID-19と脳卒中
COVID-19と脳卒中について、最近みかけた論文を備忘録に残しておきます。
①Neurologic Features in Severe SARS-CoV-2 Infection. (N Engl J Med, 2020.4.15 published online)
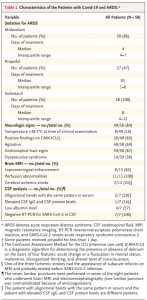
重症SARS-CoV-2感染症の患者を評価
・筋弛緩を中止したら、58名中40名(69%)に易興奮性。
・58名中39名(67%)に錐体路徴候
・45名中15名(33%)に遂行機能障害症候群
局所脱落症状なかった13名のMRIを撮ると
・8名に髄軟膜の造影効果
・11名に両側前頭葉の血流低下
・2名に急性期無症候性脳梗塞
・1名に亜急性無症候性期脳梗塞
7名に髄液検査をすると
・細胞数増多はなし
・2名にオリゴクローナルバンド
・1名に髄液蛋白やIgG上昇
・全員髄液RT-PCRは陰性
中枢神経症状はそれなりにあるようで、例えば、「Concomitant neurological symptoms observed in a patient diagnosed with coronavirus disease 2019. (J Med Virol, 2020.4.15 published online)」などもそれを示唆する報告です。
MRIで見られた髄軟膜の造影効果は髄膜炎を反映している可能性があります。それ以外に、無症候性脳梗塞があるのは、凝固異常を反映しているのでしょうか?COVID-19で抗凝固薬 (ヘパリン、ナファモスタットメシル酸) の議論があることと関連があるかもしれません。その他の可能性として、重症ARDSだと水分を引き気味に管理するから、脱水で血液濃縮など考えますが、血管炎という根拠は今の所なさそうです。
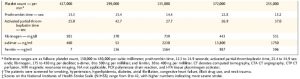
②Neurologic Manifestations of Hospitalized Patients With Coronavirus Disease 2019 in Wuhan, China. (JAMA Neurol. 2020.4.10 published online)
・武漢の患者を後方視的に調べた研究では、神経筋症状はそれなりに多い。
・脳血管障害は、重症群で梗塞4名、出血1名、非重症群で梗塞1名。
・味覚障害5.6%、嗅覚障害5.1%
・重症患者では筋症状 (筋痛、CK上昇) が多い
Preprintの段階で、職場の抄読会で紹介した論文でした。脳血管障害は、重症群で梗塞4名、出血1名、非重症群で梗塞1名みられましたが、機序は考察されていません。脳出血は、ECMOの合併症なのか、抗凝固療法を併用していたのか、そういうことも不明です。重症患者では筋症状 (筋痛、CK上昇) が多いようです。意識障害は重症群で多いですが、これについては重症になれば意識状態が悪くなるのは当たり前といえば当たり前と思います。一番気になったのは、データのとり方です。後方視的にカルテをひっくり返して纏めた論文であり、カルテに記載がなければ、なかったことになっています。従って、味覚障害5.6%、嗅覚障害5.1%と頻度は低くなっており、他の研究のデータと結構乖離しています。参考までに、他の研究ではどのくらいの頻度で味覚、嗅覚障害が見られるかというと、症状としては3人中2人以上といったところでしょうか。
・Association of chemosensory dysfunction and Covid-19 in patients presenting with influenza-like symptoms.→インフルエンザ様症状の患者を対象とした研究で、嗅覚、味覚障害はCovid-19陽性患者のそれぞれ68%, 71%で見られた。一方でCovid-19陰性患者ではそれぞれ16%, 17%に過ぎなかった。
・Smell dysfunction: a biomarker for COVID-19.→検査で98%に何らかの嗅覚障害があった。
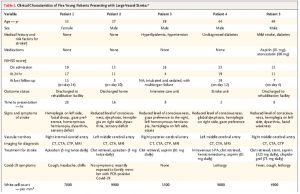
③Large-Vessel Stroke as a Presenting Feature of Covid-19 in the Young. (N Engl J Med, 2020.4.28 published online)
若年性の大血管脳梗塞の5例。33, 37, 39, 44, 49歳で、NIHSSの平均は17点。基礎疾患は、糖尿病2名 (うち1名は軽症脳卒中既往)、高血圧症+高脂血症1名。rt-PA 1名、血栓回収療法4名 (うち1名はrt-PA後に血栓回収)。予後は、自宅退院~COVID-19で挿管管理までまちまちであった。
COVID-19が凝固異常をきたしやすいことを裏付ける報告です。データについては表をみれば一目瞭然です。D-dimerは高値が多いです。最近の報道からも、このウイルスによる脳梗塞は結構トピックスとなってきていることがわかります。
なお、この論文の著者はニューヨークのマウントサイナイ病院ですが、同様の事例が同病院から4月23日に発表されていました。
新型コロナで突然の脳梗塞、30~40代の患者で相次ぐ 米
(CNN) 新型コロナウイルスに感染した30~40代の患者が脳梗塞(こうそく)を併発する症例が相次いでいる。米ニューヨークのマウントサイナイ病院が22日に報告した。
同病院によると、新型ウイルスの感染者で病院があふれ返っているという話を聞き、救急車を呼ぶことをためらう患者もいるとみられる。
新型コロナウイルスをめぐっては、血栓を引き起こしたという報告が増えており、結果として脳梗塞を発症したと思われる。
マウントサイナイ病院は、同病院で診察した患者5人の症例を報告した。いずれも50歳未満で、新型コロナウイルス感染症の症状は軽症か無症状だった。
同病院のトーマス・オックスリー医師は、「同ウイルスの影響で大動脈の血栓が増大し、重度の脳卒中につながったと思われる」と説明する。「我々の報告では、若い患者が突然の脳卒中に見舞われた症例はこの2週間で7倍に増えた。ほとんどの患者に既往症はなく、症状が軽かった(2人は無症状だった)ため、自宅にいた」
新型コロナウイルスの検査では、全員が陽性と判定された。2人については救急車を呼ぶのが遅れていた。
この年代で脳卒中を発症する患者はそれほど多くない。マウントサイナイ病院の場合、それまでの12カ月間は、大きな血管の脳梗塞のために治療を受けた50歳未満の患者は、2週間ごとの平均で0.73人にとどまっていた。
こうした血栓はすぐに摘出しなければ重い障害が残ることもある。同病院で診察した患者のうち少なくとも1人は死亡し、残る患者もリハビリ施設や集中治療室などに入院しているという。1人だけは退院できたが、集中的な介護を必要とする状態にある。
オックスリー医師は、新型コロナウイルス感染症の症状があり、脳卒中が疑われる場合は、すぐに救急車を呼ぶよう促している。
COVID-19と凝固異常については、かなり注目されているトピックスです。以下、参考までに。
・COVID-19では微小塞栓症に関連して肺血栓塞栓症が想定外に多いのでは? -Radiologyからの報告を元に (4月23日)
肺血栓塞栓症を含む多臓器塞栓症とCOVID-19について、日本語でのわかりやすいまとめです。
・Endothelial cell infection and endotheliitis in COVID-19. (Lancet, 2020.4.20 published online)
ウイルスが血管内皮細胞に炎症を起こすことが報告されていて、ひょっとするとこれが凝固異常と関連しているのではないかなと私は推測しています。
・Microvascular COVID-19 lung vessels obstructive thromboinflammatory syndrome (MicroCLOTS): an atypical acute respiratory distress syndrome working hypothesis. (Crit Care Resusc. 2020.4.15 published online)
集中治療の専門家から、「MicroCLOTS」という概念があることを教えて頂きました。