最近の医学論文【下】
(最近の医学論文【中】より続く)
㉕Ocular Flutter in the Serotonin Syndrome. (2016.11.3 published online)
46歳の女性が興奮 (agitation) のため救急外来に搬送されてきた。到着時、38.6℃の発熱と頻脈 (心拍数 169 /分) があった。患者は興奮しており、眼球粗動がみられた。また、下肢の筋強剛と腕のミオクローヌスがあった。腸音は亢進し、皮膚は冷たく、発汗を伴っていた。内服薬はベンゾジアゼピン、venlafaxine (SNRI) であった。彼女は指示されたよりも多く venlafaxineを内服していた。症状と無い履歴からセロトニン症候群が疑われた。ミダゾラムが投与され、気管挿管されたが、眼球粗動は続いていた。患者は ICUに入室し、数日後に死亡した。
SSRIや SNRIを処方することはたまにあるが、セロトニン症候群の経験はまだない。しかし、いつ遭遇するかわからないので、勉強しておかないと。論文サイトの眼球粗動の動画が印象的だった。
㉖Assessing the Risks Associated with MRI in Patients with a Pacemaker or Defibrillator. (2017.2.23 published online)
MRI検査の適応がありながら、MRI非対応の心臓ペースメーカーや除細動器を植え込んでいる患者に、1.5Tの MRIを用いて検査をし、その安全性を前向き研究で確認した。植え込み式除細動器のうち pacing dependentの患者は除外している。適切なプログラミングがされていなかった植え込み式除細動器でジェネレーターの動作が確認できなかった以外、1000名のペースメーカー患者と 500名の植え込み式除細動患者で大きなトラブルはなかった。数件、小さなトラブルがあった。この研究でおこなったような条件なら、1.5テスラの MRIで大きな問題は起きないようだ。
この論文を読んで、10年前に読んだ教科書に、「いや・・・ほとんどめったに・・・ただただ気が進まずに行うことがある。我々の施設ではおよそ5年ごとに、ペースメーカー装着患者の差し迫った臨床上の問題で他の画像検査では十分でないために、MRIが必要とされる状況が生じる。このようなまれな状況では、我々は以下のプロとコールで安全に検査を施行してきた。①検査が医学的に必要なことを主治医が述べている声明書を取得する。(略)④うまくいくように祈る。」と書いてあったのをブログで紹介したことを思い出した。
㉗Association of Intensive Blood Pressure Control and Kidney Disease Progression in Nondiabetic Patients With Chronic Kidney Disease: A Systematic Review and Meta-analysis. (2017.3.13 published online)
非糖尿病性の慢性腎臓病 (CKD) で厳格な血圧コントロールをしたら、進行が防げるかというメタアナリシス。通常の血圧コントロールは 140/90 mmHg未満で、厳格な血圧コントロールは 130/80 mmHg未満とした。フォローアップ期間の中央値は 3.3年だった。その結果、年間の GFR変化率、血清クレアチニン倍増ないし GFR 50%低下、末期腎不全、複合腎アウトカム、総死亡において、両群間に有意差はなかった。ただし、非黒人および蛋白尿量が多い患者では、厳格な血圧コントロールでの CKD進行リスクが低い傾向があった。
厳格な血圧管理の有効性は低いかもしれないとはいえ、血圧の管理自体を否定する結果ではないのだろう。
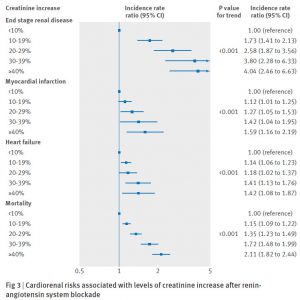
㉘Serum creatinine elevation after renin-angiotensin system blockade and long term cardiorenal risks: cohort study. (2017.3.9 published online)
RAS系阻害薬 (ACE阻害薬と ARB) 開始後の血清クレアチニン上昇と長期間の心腎リスク (末期腎不全、心筋梗塞、心不全、死亡) のコホート研究。海外のガイドラインでは、血清クレアチニンが 30%上昇したら、RAS系阻害薬は中止するように推奨されているらしい。この研究では、RAS系阻害薬を投与された 122363名のうち 1.7%でクレアチニンが 30%上昇していた。女性、高齢者、心腎疾患合併、NSAIDs/ループ利尿薬/カリウム保持性利尿薬の使用に多かった。クレアチニン上昇の 30%上昇は全アウトカムの調整罹患率比に相関があった。
図をみると、クレアチニン上昇とアウトカムとの量相関関係が一目瞭然。たとえクレアチニン 10%上昇でも心腎リスクが上昇するというのはビックリ。これからは、ACE阻害薬とか ARBを処方したら、クレアチニンの上昇がないか気を配らないと。
㉙Autologous Induced Stem-Cell-Derived Retinal Cells for Macular Degeneration. (2017.3.16 published online)
加齢性黄斑変性症に対する iPS療法の報告。2名が治療対象として選ばれ、1名に iPS療法が施行された 。iPS細胞由来の網膜色素上皮細胞は術後 1年後も正常であった。視力は改善も悪化もなかった。もう 1名は copy numberの異常が確認され抗 VEGF療法への反応も若干あったため移植されなかった。移植しなかった細胞は解析に回され、ラットを用いた実験では、腫瘍の形成はみられなかった。
iPS細胞由来の網膜色素上皮細胞移植の安全性を示したという意味で、記念碑的な論文だと思う。私は幹細胞医療も眼科領域も専門外でよくわからなかったのだけれど、術後 1年経過して視力が改善も悪化もしないというのはどういう意味なのだろう。加齢性黄斑変性症が進行しなかったため効果があったということなのか、それとも改善しなかったというのは効果がなかったということなのか。論文に説明がないので、よくわからない。”However, we have yet to evaluate the extent of photoreceptor function of RPE graft in Patient 1.” と書いてあるから、効果に対する評価はこれから色々とおこなわれていくのだろう。
NEJM誌の同じ号に、幹細胞クリニックで脂肪由来の幹細胞移植を受けて失明した 3名の加齢性黄斑変性症患者の症例報告がある。今回日本から報告された iPS療法のように十分な科学的裏付けがあり安全性に細心の注意を払っておこなっているところはよいけれど、そうではないところは怖いなと思う。
㉚Clarifying a “Penicillin” Allergy: A Teachable Moment. (2017.2.1 published online)
患者さんがペニシリンアレルギーと深刻したとき、皮膚テストをしてみると 80-90%はアレルギーではないらしい。ペニシリンアレルギーの患者にどう対応するかという下記の図が勉強になる。
㉛DPPX antibody-associated encephalitis: Main syndrome and antibody effects. (2017.3.3 published online)
DPPXは Kv4.2カリウムチャネルの制御蛋白である。2013年以降の DPPX抗体関連脳炎 9名を後方視的に検討。発症年齢の中央値は 57歳 (36-69歳)。全ての症例で、強い体重減少や下痢が先行した。その後に、認知機能障害、記憶障害、中枢神経興奮性 (過剰驚愕症、ミオクローヌス、振戦、けいれん発作)、脳幹や小脳機能障害が出現した。疾患のピークは 8ヶ月 (1-54ヶ月) であった。全例、IgG4および IgG1 DPPX抗体が陽性であった。クラスター化した神経では、抗体は DPPXクラスターと Kv4.2蛋白の減少の原因となったが、これらは抗体の除去により可逆的だった。67%の症例に、体重減少 (中央値 20 kg)/胃腸症状、認知機能-精神機能低下、中枢神経興奮性の三徴がみられた。過去の報告と併せた 39症例のうち、35例の予後が評価可能だった (8名は免疫療法を受けていない)。60%は十分ないし軽度の改善、23%は改善なし (大部分は無治療)、17%が死亡した。
近年、脳炎の原因抗体が沢山されていて、把握がなかなか困難となってきているけれど、強い体重減少や下痢の先行というキーワードは特徴的なので覚えておこうと思う。
㉜Delayed tacrolimus leukoencephalopathy, a rare and reversible cause of dementia. (2017.1.10 published online)
タクロリムスを投与している患者に起こる急性白質脳症としては、PRESが一般的だが、遅発性慢性の経過をとる白質脳症も報告されている。頭部MRIで造影効果があり、タクロリムスを中止すると改善するらしい。
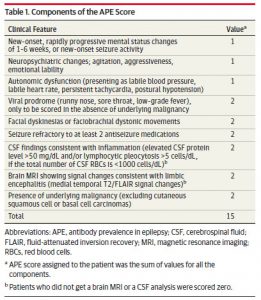
㉝Neurological Autoantibody Prevalence in Epilepsy of Unknown Etiology. (2017.2.6 published online)
原因不明のてんかん患者の連続症例で、自己抗体を検索した研究。112名のうち、34.8%で何らかの自己抗体が検出された。2つ以上の自己抗体が検出されたのは 7名で、3名が 抗TPO抗体+抗VGKC抗体、2名が抗GAD65+抗VGKC抗体、1名が抗TPO抗体+抗GAD65抗体、1名が抗Hu抗体+抗GAD65抗体だった。112名のうち、抗TPO抗体が 15名 (13.4%)、抗GAD65抗体が 14名 (12.5%)、抗VGKC抗体が 12名 (10.7%; うち 4名が抗LGI抗体)、抗NMDA抗体が 4名 (3.6%) であった。抗TPO抗体および低値の抗VGKC抗体を除いてさえ、てんかんの原因と考えられる自己抗体が検出された患者が 23名 (20.5%) 存在した。自己抗体が存在するか予測するのに APE (antibody prevalence in epilepsy) スコアが有用だった。自己抗体が検出された 23名のうち APE 4点以上が 82.6%であり、抗体が陰性なのに APE 4点以上だったのは 19.1%のみだった。自己抗体が陽性の患者は、発作のアウトカムが良く、発作頻度の減少は免疫抑制療法の使用と関連があった。
㉞Trial of Pregabalin for Acute and Chronic Sciatica. (2017.3.23 published online)
坐骨神経痛に対するプレガバリン (商品名リリカ) の効果を調べたランダム化比較試験。8週間 (および 52週間) の観察で、プレガバリンによる疼痛スケール、障害、QOLなどの改善はなく、副作用 (めまいなど) が多かった。
㉟Auditory training changes temporal lobe connectivity in ‘Wernicke’s aphasia‘: a randomised trial. (2017.3.4 published online)
脳卒中で感覚性失語症をきたした患者に対する介入。30名の慢性期患者を対象に (1) “Earobics” というソフトウェアを用いた音韻性トレーニング、(2) ドネペジルによる薬物療法の効果を調べた。ドネペジルは、二重盲検、プラセボ対照、クロスオーバーデザインで評価した。その結果、音韻性トレーングは重度の障害の患者の言語理解を特に改善した。ドネペジルは、逆に悪化させるという予想外の結果だった。ドネペジルなど認知機能改善薬は、神経薬理学的作用と遂行機能の間に逆U字状の関係が指摘されており、聴覚野のアセチルコリン刺激が十分高い状況でドネペジルを入れることが逆効果だったのではないかと著者らは考察している。また、ドネペジルは言語理解よりもむしろ言語の表出に効果があるのではないかという検討もなされている。
㊱Noninvasive Treatments for Acute, Subacute, and Chronic Low Back Pain: A Clinical Practice Guideline From the American College of Physicians. (2017.2.14 published online)
米国内科学会による腰痛の診療ガイドライン。
RECOMMENDATION 1:
Given that most patients with acute or subacute low back pain improve over time regardless of treatment, clinicians and patients should select nonpharmacologic treatment with superficial heat (moderate-quality evidence), massage, acupuncture, or spinal manipulation (low-quality evidence). If pharmacologic treatment is desired, clinicians and patients should select nonsteroidal anti-inflammatory drugs or skeletal muscle relaxants (moderate-quality evidence). (Grade: strong recommendation).
RECOMMENDATION 2:
For patients with chronic low back pain, clinicians and patients should initially select nonpharmacologic treatment with exercise, multidisciplinary rehabilitation, acupuncture, mindfulness-based stress reduction (moderate-quality evidence), tai chi, yoga, motor control exercise, progressive relaxation, electromyography biofeedback, low-level laser therapy, operant therapy, cognitive behavioral therapy, or spinal manipulation (low-quality evidence). (Grade: strong recommendation).
RECOMMENDATION 3:
In patients with chronic low back pain who have had an inadequate response to nonpharmacologic therapy, clinicians and patients should consider pharmacologic treatment with nonsteroidal anti-inflammatory drugs as first-line therapy, or tramadol or duloxetine as second-line therapy. Clinicians should only consider opioids as an option in patients who have failed the aforementioned treatments and only if the potential benefits outweigh the risks for individual patients and after a discussion of known risks and realistic benefits with patients. (Grade: weak recommendation, moderate-quality evidence).
- ごく簡単に要約すると、”急性および亜急性の腰痛は、治療にかかわらず時間とともによくなる。まずは温める、マッサージなどの非薬物療法を選択するべきである。もし薬物療法が必要なら、NSAIDsや筋弛緩薬を用いる。慢性の腰痛では、最初に非薬物療法を選択し、非薬物療法への反応が不十分なら薬物療法を考慮すべきである。NSAIDsが第一選択薬で、トラマドールやデュロキセチンが第二選択薬となる。”
- 普段外来をしていると、腰痛を訴える高齢者は少なくないし、必要な知識だと思う。